 Континентная энтероцистопластика при раке мочевого пузыря: роль социальных факторов и выбор больного.
Континентная энтероцистопластика при раке мочевого пузыря: роль социальных факторов и выбор больного.
Тяжелые функциональные поcледствия цистэктомии закрепили за ней репутацию калечащей операции. Послеоперационная смертность достигала 20%, треть оперированных погибали от почечных осложнений, и лишь у половины больных выживаемость достигла 5 лет, при этом они оставались тяжелыми инвалидами. Радикальную цистэктомию называли «золотым стандартом» лечения инфильтративного рака мочевого пузыря, но длительное время это положение носило декларативный характер, а количество выполненных операций не соответствовало числу больных, нуждающихся в ней.
Современные методы энтероцистопаластики коренным образом изменили отношение к радикальной цистэктомии и способствовали ее популяризации. Решена ли проблема реабилитации больных, нуждающихся в цистэктомии? Различные клиники пропагандируют один метод цистопластики без учета мотивации к ней и контингента оперируемых больных. Центральной темой для дискуссии остается проблема инконтиненции. Отсутствие совершенной классификации позволяет достаточно вольно интерпретировать функциональные результаты операции, что затрудняет объективную оценку различных вариантов континентного отведения мочи. Более того, отсутствуют работы, посвященные изучению качества жизни больных после операции в зависимости от социальных условий. Поэтому мнение больных зачастую не совпадает с врачебной оценкой результатов континенции.
С 1987 по 2005 г. в отделении урологии ОНЦ Грузии по поводу злокачественных новообразований малого таза произведено 314 радикальных операций с использованием различных методов континентной энтероцистопластики. Все операции выполнены одной бригадой хирургов. С 1987 по 1991 г. использовалась методика континентного отведения мочи на кожу (38 больных) с формированием абдоминального резервуара из тубулярного сегмента правого фланга ободочной кишки.
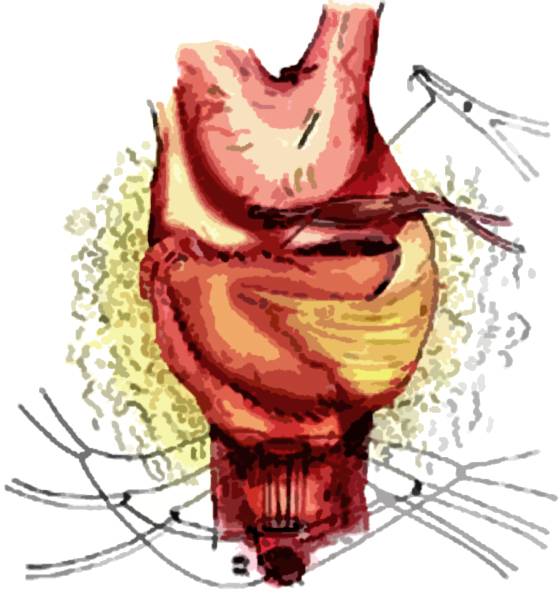
В 1991—2000 гг. в клиническую практику стала внедряться методика формирования резервуара низкого давления как для наружного, так и внутреннего отведения мочи. С учетом показаний к различным методам деривации мочи врач предлагал, а больной выбирал вариант энтероцистопластики. Из оставшихся 276 больных радикальная цистэктомия произведена 209 (182 мужчины и 27 женщин). Возраст пациентов варьировал от 33 до 75 лет (средний возраст — 56,2 года). В этой группе континентное отведение мочи на кожу выполнено 43 больным, анальная деривация — 16 и субституция мочевого пузыря — 150. 67 пациентам проведена экзентерация органов таза из-за вторичного опухолевого поражения мочевого пузыря. Среди них был 21 мужчина и 46 женщин в возрасте от 17 до 68 лет (средний возраст — 46,4 года). Отведение мочи на кожу выполнено 9 мужчинам и 20 женщинам, на анус — 11 женщинам, через уретру — 12 мужчинам и 15 женщинам. Методика формирования абдоминальных резервуаров при континентном отведении мочи на кожу с формированием двух видов клапанных механизмов описана нами ранее. Ректосигмоидный мочевой пузырь формировался по методике Mainz pouch 2. При выполнении стандартной радикальной цистэктомии осуществлялась цистопластика по методике Studer с формированием анастомоза между уретрой и резервуаром.
Модифицированная цистэктомия (в 87 случаях — при раке мочевого пузыря и в 18 — при экзентерации) подразумевала сохранение простаты или ее капсулы и семенных пузырьков. До 2001 г. модифицированная цистэктомия носила эпизодический характер и производилась больным после экзентерации по поводу вторичного поражения мочевого пузыря или молодым пациентам, настаивающим на сохранении половой функции при раке мочевого пузыря (13 больных).
С 2001 г. эта операция выполняется всем больным без опухолевого поражения анатомических структур, окружающих шейку мочевого пузыря. У этого контингента больных окончательная распространенность опухоли установливалась интраоперационно на основании срочного гистологического исследования. При раке мочевого пузыря выполнены следующие виды модифицированной цистэктомии: с сохранением капсулы простаты (у 11 больных), капсулы и семенных пузырьков (у 53), простаты и семенных пузырьков (у 23). У этой группы больных анастомоз формировался между капсулой простаты и резервуаром. При формировании мочеточниково-резервуарного соустья использовались антирефлюксная (95 пациентов) и прямая (181) методики пересадки. Смерть больного в течении 30 дней в стационаре считалась послеоперационной.
Согласно рекомендациям Международного комитета по континенции (ICS ) и с помощью индивидуального опросника, включающего 3 градации, оценивали результат операции: хороший, удовлетворительный и неудовлетворительный.
Результаты изучены у всех пришедших на контрольное исследование больных. Опрос проводил лечащий врач. Больные самостоятельно оценивали результат континенции. Состояние верхних мочевых путей изучалось до и в разные сроки после операции на основании данных УЗИ и при показаниях — урографии. Контрольное обследование онкологических больных было рутинным и рекомендовалось через 3, 6 и 9 мес в первые 2 года и далее 1 раз в год.
По статистике, более 80% больных, впервые обратившихся в поликлинику ОНЦ Грузии, имеют распространенные (> T2a) стадии заболевания. При этом лишь каждый 5-й пациент информирован об истинном характере заболевания. В среднем 10—15% больных не подлежат радикальному лечению из-за метастазов и еще столько же — из-за неудовлетворительного соматического статуса. Только 30% больных госпитализируют для цистэктомии и цистопластики.
Общая послеоперационная смертность достигала 5,4% (15 из 276 больных). После континентного отведения мочи на кожу эти показатели составили 6,9%, после анальной деривации — 0%, после ортотопической цистопластики — 5,6%. При радикальной цистэктомии показатели смертности были следующие: 4,7; 0 и 5,3% соответственно. Общая смертность в этой группе составляла 4,8% (до 2001 г. — 6,7%, а затем — 2,1%).
Причиной смерти послужили:
перитонит -4 чел. (всем проведены повторные операции),
тромбоэмболия легочной артерии-2,
острая сердечная недостаточность-2,
сепсис-1,
профузное кровотечение из резервуара, развившееся на 27-й день после операции-1.
Умершие больные из дальнейшего анализа исключены.
Изучены осложнения у больных, подвергшихся цистэктомии. Ранние послеоперационные осложнения, связанные с формированием резервуара, диагностированы у 59 (29,6 %) из 199 больных. По поводу осложнений произведено 7 повторных операций — ревизия и дренирование брюшной полости по поводу затека мочи (у 6 — несостоятельность уретерорезервуарного и уретероилеального анастомоза и у 1 — реимплантация мочеточника в резервуар). Миниинвазивные операции выполнены у 9 пациентов: у 7 — чрезкожное дренирование мочевого затека по поводу несостоятельности мочеточниково-илеального анастомоза, у 1 — ушивание влагалищного резервуарного свища, у 1 — двусторонняя пункционная нефростомия. У 46 (23,1%) из 199 больных диагностированы не связанные с формированием резервуара осложнения.
Повторные операции выполнены 18 (39,1%) из 46 пациентов: у 7 — кишечная непроходимость, у 8 — эвентерация, у 1 — несостоятельность кишечного анастомоза, у 1 — перитонит, у 1 — открытое дренирование лимфокисты. У 4 больных осуществлено пункционное дренирование лимфокисты. Таким образом, в раннем послеоперационом периоде осложнения диагностированы у 105 (52,7%) из 199 больных. По поводу осложнений выполнено 25 открытых и 13 миниинвазивных операций. Другие осложнения корригированы консервативно.
Повторные госпитализации по поводу поздних осложнений оказались необходимыми у 26 больных:
спаечная непроходимость (релапаратомия синехиолизис) — 2 чел.,
гнойный перитонит на фоне разрыва межкишечного абсцесса (релапаротомия дренирование)-1,
резервуаровлагалищный свищ (релапаротомия, оментопластика свища — 1, формирование кондуита на кожу — 1),
стриктура уретрорезервуарного анастомоза (трансуретральное рассечение ) — 4,
стриктура уретероилеального анастомоза (реимплантация мочеточников — 1, нефрэктомия —1),
камни резервуара (резервуаротомия — 3 и эндоскопическая литотрипсия —5),
гиперхлоремический ацидоз — 2,
острый рефлюкс-пиелонефрит на фоне хронической задержки мочи (антибиотикотерапия и постоянная катетеризация резервуара) — 4,
девагинация клапана при отведении мочи на кожу (релапаротомия, стабилизация инвагинационного клапана) -1.
Результаты континенции оценены у 231 (88,5%) из 261 больного. При использовании ICS-метода оценки результатов операции установлено, что безупречная или полная дневная континенция достигнута у 162 (70,1%) больных. При этом оптимальные показатели дневной континенции выявлены при анальной деривации мочи и после модифицированной цистэктомии с сохранением естественного мочеиспускания (100%). При сравнении результатов операции в группе с отведением мочи на кожу более эффективным представляется неинвагинационное клапанное приспособление. Таким образом, дневная континенция достигнута у 95,6% оперированных. Наихудшие показатели были при отведении мочи на кожу и после стандартной радикальной цистэктомии с восстановлением естественного мочеиспускания, особенно это касается ночного удержания мочи. Лишь у 39 (16,9%) больных отмечено полное ночное удержание мочи. Еще 174 (75,3%) пациента вынуждены прибегать к различным дополнительным ухищрениям для достижения желаемого эффекта.
Оптимальными следует считать результаты анальной деривации и субституции мочевого пузыря после модифицированной цистэктомии. Лишь треть больных считают результаты операции хорошими. Остальные недовольны последствиями энтероцистопластики и расценивают результаты как удовлетворительные и плохие.
В Европейских странах 80—90% больных имеют поверхностные формы роста опухоли. У большинства наших пациентов к моменту обращения за медицинской помощью диагностируются местно-распространенные или инфильтративные формы рака мочевого пузыря. Поэтому в нашей стране радикальная цистэктомия является наиболее распространенным методом лечения. Однако оперативному лечению подвергается лишь каждый 6—7-й больной. Половину стоимости операции и все расходы, связанные с развитием осложнений, берут на себя пациенты или их родственники. Поэтому ведущей причиной отказа от операции является ее стоимость. Для тех же, кто может оплатить операцию, не менее серьезную проблему представляет вредная традиция утаивания от пациента истинного диагноза. В этих случаях, единственным условием, при котором больной соглашается на операцию, является сохранение соперационного функционального статуса. Беседы об альтернативных методах деривации мочи не находят понимания у больных, и, в случае невозможности удовлетворения их требований, они большей частью отказываются от лечения. Таким образом, у нас ведущей причиной отказа от радикальной операции являются социально-экономические причины.
Особую группу представляют пациенты, информированные о своем заболевании и согласные на радикальную операцию. Определяющее влияние на выбор метода энтероцистопластики в этом случае оказывают бытовые (ограничение активностии, отсутствие возможности осуществлять регулярные гигиенические процедуры) и/или материальные (соблюдение диеты, приобретение алкилирующих препаратов, гигиенических средств, катетеров и др.) факторы. Неудивительно, что большинство больных настаивает на сохранении мочеиспускания через уретру. Поэтому, несмотря на принятые стандарты, мы лишены возможности тщательного отбора больных для операции и в некоторых случаях вынуждены расширять показания к ортотопической цистопластике.
С 2001 г. всех больных, нуждающихся в цистэктомии, мы рассматриваем как кандидатов на восстановление самостоятельного мочеиспускания. Значение факторов риска прогрессирования опухоли по уретре оказалось необоснованно завышенным, и мы, как и другие авторы, отказались от тактики профилактического удаления мочеиспускательного канала. Лишь наличие опухоли по линии пересечения, которое окончательно можно подтвердить срочным гистологическим исследованием, является основанием для отказа от сохранения естественного мочеиспускания. Более того, в последнее время мы распространили это правило на окружающие шейку мочевого пузыря анатомические структуры (семенные пузырьки и заднюю поверхность капсулы простаты), ответственные за сохранение акта мочеиспускания и потенции. В последние 5 лет лишь у 8 (7,6%) из 104 мужчин, больных раком мочевого пузыря, не удалось выполнить ортотопическую цистопластику.
Благодаря расширению показаний к сохранению уретры за этот период в 2 раза увеличилось количество радикальных операций — 106 против 44, выполненных до 2001 г. Наши данные подтверждают мнение других авторов о необходимости прагматичного подхода к сохранению уретры, что позволяет, без ущерба для радикализма операции у 90—95% мужчин осуществить ортотопическую цистопластику. Послеоперационная летальность существенно снизилась и в последнее время не превышает 3%. В раннем послеоперационном периоде у половины больных диагностированы осложнения, из-за которых каждому 4-му пациенту проведены повторные открытые операции. Показатели смертности и частота осложнений превосходят таковые в ведущих западных клиниках. Многое становится ясным, если учесть, что мы не осуществляли специального отбора пациентов и в большинстве случаев радикальное вмешательство с одномоментным континентным отведением мочи произведено по настоятельному требованию самого больного, несмотря на высокий риск операции.
По той же причине сравнительный анализ осложнений в зависимости от различных методов деривации на нашем материале не является объективным, хотя оптимальным представляется формирование ректосигмоидного мочевого пузыря. Мы подтверждаем тенденцию к уменьшению частоты осложнений по мере накопления опыта, внедрения в клинику современных анестезиологических и реанимационных пособий, а также оптимизации трансфузионной и инфузионной терапии.
Причина повторных госпитализаций — отсутствие квалифицированной амбулаторной и патронажной службы, беспечность больных и частое нарушение рекомендаций по уходу за резервуаром. Поэтому при выборе варианта деривации мочи необходимо учитывать культурный уровень, организованность и условия жизни пациента, а также возможность оказания своевременной неотложной урологической помощи по месту жительства.
Больные и врачи по-разному оценивают функциональные последствия различных методов реконструкции. Для сравнения наших результатовс данными других авторов мы использовали рекомендуемую классификацию. Полное недержание мочи отмечено у 4,4% больных днем и у 7,8% — ночью. Наихудшие показатели выявлены у больных с отведением мочи на кожу. Наиболее эффективным для удержания мочи представляется неинвагинационное клапанное приспособление. Оптимальные результаты континенции отмечены при анальной деривации. Однако следует помнить о строгих показаниях к этому методу цистопластики и невозможности ее выполнения у пожилых больных. После стандартной цистэктомии и субтитуции мочевого пузыря у каждого 10-го пациента отмечается полное и у каждого 4-го — частичное недержание мочи. Поэтому восстановление пассажа мочи через уретру не означает сохранение акта мочеиспускания.
Континенция достигнута только у 89,7% больных после стандартной цистэктомии, при этом 17,3% больных нуждались в дополнительных усилиях для удержания мочи. Врач обязан пояснить больному, что подразумевается под континенцией. Неудивительно, что пациенты не столь оптимистически оценивают результаты субституции.
Особого внимания заслуживает модифицированная цистэктомия, позволяющая добиваться прогнозируемых и оптимальных показателей континенции. Как известно, функциональные результаты субституции зависят от опыта хирурга. При цистэктомии важно сохранить неповрежденными ветви тазового нервного сплетения. Подобная задача может быть успешно решена только в случае применения модифицированной, в том числе нервосберегающей, методики цистэктомии. При стандартной радикальной операции удается получить лучшие результаты субституции мочевого пузыря у женщин.
Наши данные позволяют согласиться с мнением других авторов [4,5,8,9] о том, что нет необходимости использовать антристриктурную и антирефлюксную методику пересадки мочеточников благодаря низкому давлению в резервуаре (уменьшающему до минимума риск рефлюкса), приводящей петле тонкой кишки при субституции, имеющей антирефлюксное назначение. Важную роль в профилактике стриктуры мочеточников играет шовной материал. Оптимальным является применение дексона (4,0). При формировании ректосигмоидного мочевого пузыря мы по-прежнему используем антирефлюксную методику пересадки мочеточников. Итак, традиция утаивания от больного истинного характера заболевания и социальная незащищенность — ведущие причины отказа от операции. Из-за материального неблагополучия даже минимальные функциональные нарушения приводят к полной утрате трудоспособности и глубокой инвалидизации больного. Поэтому в наших условиях в отличие от развитых стран принципиальным моментом является достижение полной континенции. Наиболее востребованным методом цистопластики является субституция мочевого пузыря. Однако показатели континенции после стандартной цистэктомии нельзя считать удовлетворительными.
Единственной возможностью улучшения результатов цистопластики следует считать уменьшение объема радикальной операции за счет сохранения анатомических структур, ответственных за функциональное выздоровление больного. Другие континентные методы деривании следует считать резервными, их применение в последнее время весьма ограничено.
Источник: журнал «Онкоурология», №1, 2005Авторы: Д.Т.Гоцадзе, В.Т.Чакветадзе, Э.В.Данелия. Отделение урологии Онкологического научного центра Грузии.